 El asma es una enfermedad en constante crecimiento especialmente en los países desarrollados donde se han alcanzado crecimientos en el número de los pacientes afectados que superan el 40 %. Además del incremento de enfermos, la gravedad de las crisis parece que también está en aumento siendo cada vez mayor el número de ingresos hospitalarios.
El asma es una enfermedad en constante crecimiento especialmente en los países desarrollados donde se han alcanzado crecimientos en el número de los pacientes afectados que superan el 40 %. Además del incremento de enfermos, la gravedad de las crisis parece que también está en aumento siendo cada vez mayor el número de ingresos hospitalarios.
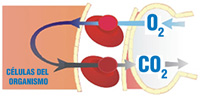
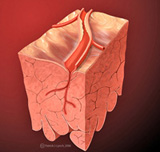
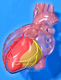
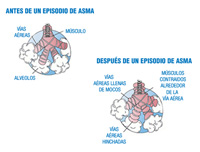
El asma es una enfermedad caracterizada por el estrechamiento de los bronquios debido al aumento de la reactividad bronquial frente a diversos estímulos que producen inflamación; el estrechamiento de las vías aéreas. Es una situación reversible. Pincha sobre la imagen para verla a tamaño completo.
Las personas que padecen asma reaccionan a estímulos que no afectan a un pulmón normal (polen, ácaros, aire frío, humo, ejercicio, ansiedad…). En los niños el desencadenante más frecuente son las enfermedades comunes como el resfriado. Ante estas "agresiones" los bronquios se contraen y los tejidos pulmonares segregan mucosidad. El resultado es que la persona afectada tiene dificultades importantes para que el aire entre y salga de sus pulmones.
El asma puede presentarse desde episodios ligeros con breve sensación de ahogo hasta personas que mantienen casi continuamente tos, insuficiencia respiratoria y sibilancias.
Síntomas:
Las personas con asma experimentan primero ahogo, tos o una opresión en el pecho. El ataque puede desaparecer en pocos minutos o puede durar horas o incluso días.
En los niños es frecuente la sensación de picor en el pecho o en el cuello.
La tos seca por la noche o durante el ejercicio puede ser el único síntoma.
El ahogo puede volverse grave durante un ataque de asma, creando ansiedad. Instintivamente la persona se sienta y se inclina hacia delante, usando el cuello y los músculos del tórax para ayudarse a respirar. El sudor es una reacción frecuente al esfuerzo y a la ansiedad.

En los ataques más graves resulta difícil hablar. Las sibilancias pueden reducirse debido a la dificultad para conseguir el movimiento del aire. A consecuencia de la falta de oxígeno las víctimas se muestran confusas y adormiladas con la piel de tono azulado. Es una situación de extrema gravedad que requiere un tratamiento urgente.
Actuación en un ataque de asma.
En el caso de pacientes asmáticos diagnosticados es habitual que dispongan de medicación adecuada, fundamentalmente broncodilatadores para tratar un ataque súbito, habitualmente con un inhalador o un nebulizador.
Una vez reconocida la situación se actuará:
- Sentando al paciente en posición semisentada o en la que se encuentre más cómodo.
- Si dispone de medicación la tomará.
- En caso de que el ataque no mejore en unos minutos se alertará a los servicios de emergencias.




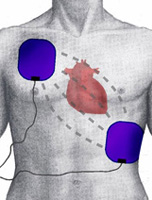
 Fibrilación ventricular.
Fibrilación ventricular.